基礎編
1 薬剤経済学とは
この項で学ぶこと
本書では経済評価と費用対効果評価をほぼ同じ意味で使っている.また,それを実践するための基礎的な学問として医療経済学,薬剤経済学がある.日本でなぜ経済評価が必要になってきたのか,経済評価の結果をどう解釈すべきか,医療プログラムの費用と効果を比較するには何が必要かなど,これから薬剤経済学を学ぶ読者に対して,まずは基礎的な考え方や手法について理解してもらいたい.
1医療の経済評価はなぜ必要か
病気になったとき最善の医療を受けたいと多くの人は考える.末期がんでもう治療法がないと医師に告げられたとき,テレビや新聞でがんの特効薬のことを知ったら,少しでも可能性があればと試してみたいと思う.でも,すべてのがんに効果があるわけではないし,治療にかかる費用が高額だとしたらどうするか? 治療費を払えるお金持ちだけが,その特効薬を使える.そんな社会を想像できるだろうか?
国民医療費
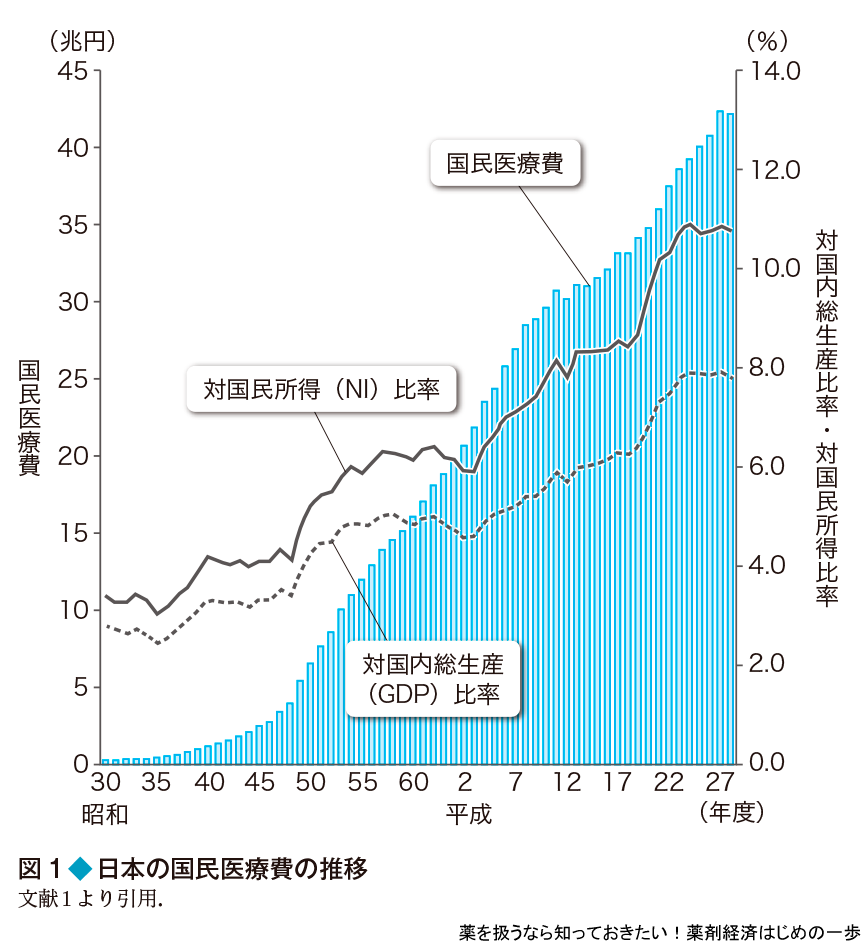
日本で使われる医療費は,厚生労働省が毎年,国民医療費として発表している(図1).この金額は,ほぼ毎年増加し続け,最新の2016年度(平成28年度)の公表値では42兆円を超えた.主な原因として,高齢化社会や医療技術の進歩などの理由があげられている.近年は特に,C型肝炎の治療薬やノーベル医学生理学賞受賞で話題となったがん治療薬など,高い効果が期待できるが,その分値段も高い新薬がたくさん登場したため,それが医療費をさらに引き上げている.
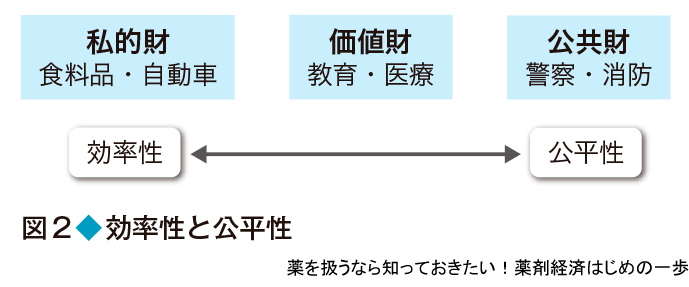
このように医療のために使われる医療費は誰が負担すべきなのか? 国民が利用できるサービス(財)は,国が費用を負担し,国民が平等に利用する「公共財」(警察や消防などの公共サービス)と消費者が自らの好みで選択して,その費用を負担する私的財に大きく分類できる(図2).さらに,教育や医療といった公共性も高いが自由に選ぶことも可能なサービスを価値財といい,国によってサービス内容や負担者が大きく異なる.医療の場合,公平性を優先すると,所得や地域にかかわらず,すべての国民が平等に医療サービスを受けることができるが,国による負担や規制の度合いが大きくなる.一方,効率性をとると,国民が自分の価値判断で医療サービスを選択できるが,国による関与が制限され所得や地域による格差が大きくなる.
日本の場合,医療サービスは,社会保障制度の枠組みのなかで,国民があらかじめ保険料を保険者に支払い,その保険料によって医療費の支払いを受ける医療保険制度のしくみによって提供されている.すべての国民が,いずれかの公的医療保険に加入し,医療費の一部だけを負担することで,いつでも,どこでも,平等に医療サービスを受けることができる国民皆保険制度は,日本が世界に先駆けて実現し,誇れる制度である.一方で,年々高騰する医療費を保険料だけで負担することが難しくなり,現在では公費負担(税金)が全体の約40%を占めている.このままでは,この制度を続けていくことが難しく,持続可能性のあるものに変えていくために,医療費の適正化(抑制)が急務の課題となっている.
医療における経済評価
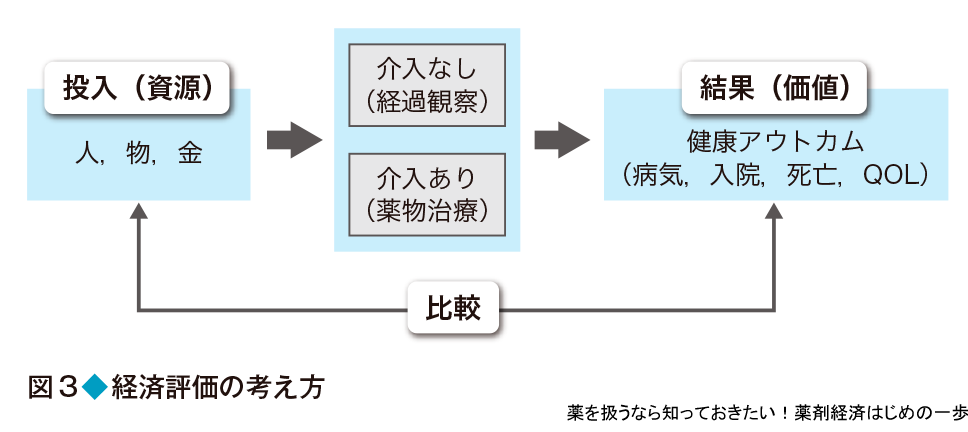
その解決策の1つとして注目を浴びているのが,公平性と効率性のバランスを考える医療経済学である.経済評価は,限りある医療資源を有効活用するのが目的で,単に医療費を下げるためだけに利用するものでない.投入した資源(人,物,金)に対して,期待できる結果(価値)が見合うものなのかを費用対効果として評価する(図3).例えば,医療サービスを提供するために必要な医療費,医療提供者,医薬品などが投入資源になり,患者の治療効果,QOL,延命効果などの健康アウトカムが結果となる.提供可能な複数のサービスを比較して,最も効率的な(つまり費用対効果のよい)サービスを選ぶことで,限られた予算のなかで最大の結果を出すことを目標にしている.
このような経済評価の考え方は,医療分野では比較的新しいが,公共投資の世界では国が負担する費用や優先順位を決めるために,比較的当たり前に使われている.例えば,新しい道路や橋をつくる,地域に学校をつくるなどを計画する際に,その結果として,どんな経済効果があるか,費用対効果が評価されている.
一方,医療分野では,人の命に値段や優劣をつけるのは好ましくないという考えから経済評価はなじまないといわれてきた.しかし高騰する医療費をなんとか抑制しようと,イギリス,カナダ,オーストラリアなど,国民の税金で医療を提供(公共サービスとして)している国を中心に,1990年代から医療政策を決めるために経済評価が利用されはじめている.日本でも,この経済評価を医薬品や医療機器の価格設定に利用できないかと考え,2015年より中央社会保険医療協議会(中医協)の場で議論が進められており,2019年春,費用対効果評価の本格的導入が開始された.この制度の是非についてはさまざまな意見があるようだが,真の目的である高騰する医療費の抑制に,本当に役立つのか継続的に見守っていきたい.
2医療経済と薬剤経済の違い
日本の医療保険制度では,提供できる医療について診療報酬,調剤報酬,薬価というようにサービスとモノに分けて価格(点数)が決められている.このような医療全体の経済評価を扱うのが医療経済学であり,医療のなかで占める割合が多い薬物治療にかかわる経済評価を中心に行うのが薬剤経済学である.
医薬品は,薬価としてモノの価格が決まっているため定量的な評価がしやすいこと,新薬の薬価算定や薬価改定など経済的な評価にもとづく意思決定が行われやすいことなどの理由から,医療経済学のなかでも研究対象になりやすい.一方,薬物治療の経済評価には,医薬品というモノだけでなく,それを提供するサービスも含めて考慮することが大切である.例えば,入院治療が必要となる注射剤でなく,患者自身が服薬できる経口剤に切り替わった場合,その薬物治療の価値は,医薬品の価格だけでなく,入院費や医療提供者の人件費(時間)も考慮して,総合的に考える必要がある.そのため本書では,医薬品というモノの経済評価だけでなく,薬物治療にかかわる医療サービス全般も含めて薬剤経済学として扱う.
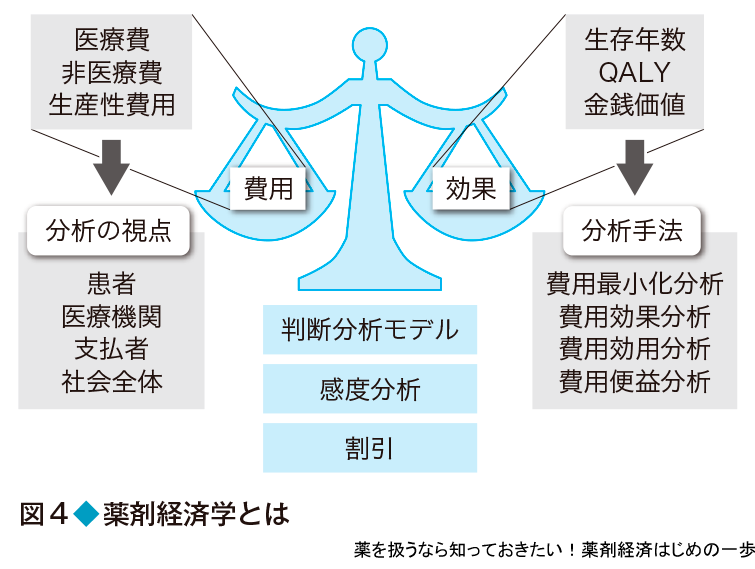
薬剤経済学では,薬物治療にかかる費用と薬物治療によって避けられる費用や得られる効果を天秤にかけて比べる(図4).そのときに必要となる費用とは,効果とは,分析手法とは,といった方法論について,この基礎編で概説する.なお,ここで説明する内容は国際的に共通で使われている手法であり,教科書も数多く出版されているので,より詳しく知りたい場合は,巻末にまとめた薬剤経済学の参考図書を参考にしてほしい.また実践編では実際の論文を用い,基礎編で学ぶ方法がどのように使われているかを実例をもとに解説する.
3費用対効果の考え方
完全な経済評価
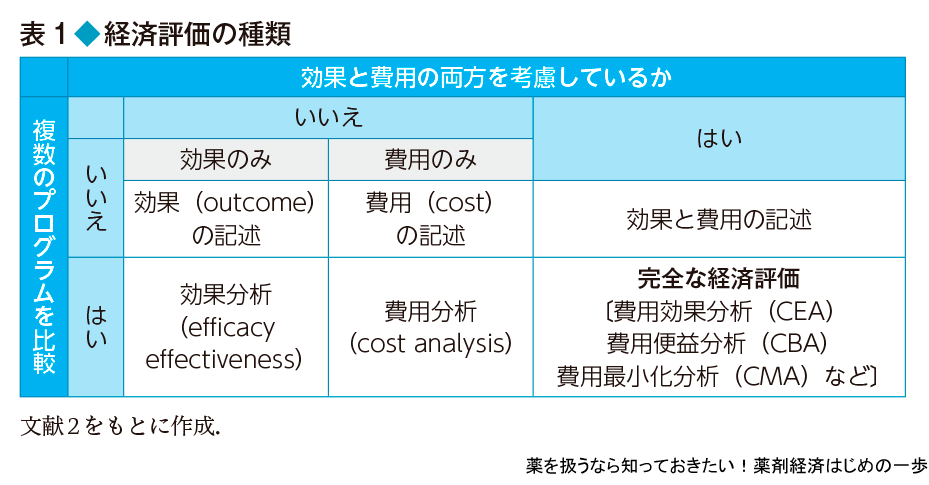
ある医療サービスの経済評価を行う場合,費用と効果をそれぞれ測定して,それを比較する.また,複数の候補のなかから一番よいものを選ぶ,もしくは既存のものと置き換えるべきか考える.このように経済評価を行う場合は,複数の選択肢(プログラム)のなかから,費用と効果の関係が最も好ましいものを選ぶことが目的となる.そのため,費用と効果の両方を考慮しながら,複数のプログラムを比較検討することを完全な経済評価とよぶ(表1).一方,効果だけ,費用だけ,比較対象のない場合は,不完全な分析となり,それぞれ効果分析,費用分析,効果や費用の記述という.ただし,現実には単なる費用比較が,費用対効果の結果として示されていることが多いので注意が必要である.
経済評価の手法
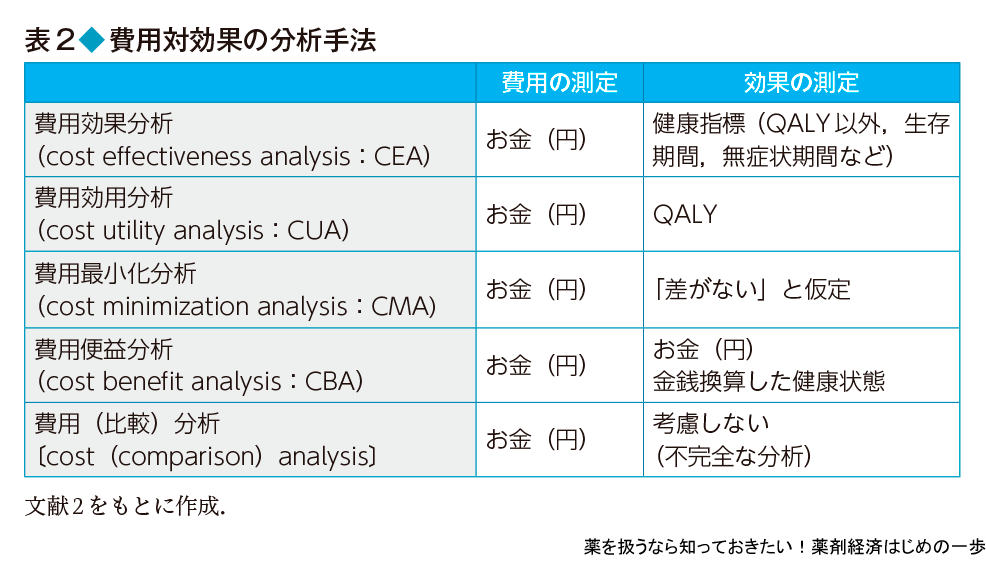
完全な経済評価の方法としては,費用と効果をどのように測定し比較するかで,大きく4つに分類できる(表2の上4行).いずれの場合も費用はお金(円)を単位に測定するが,効果の測定方法が異なる.まず,健康指標として生存期間や無症状期間など,医療の場でよく使われる指標を使う場合を費用効果分析という.また,その特例として,健康指標にQALY(基礎編3,4参照)を使う場合を費用効用分析,健康指標に差がないと仮定して費用だけを比べる場合を費用最小化分析という.これらの分析方法は,プログラムの実施によって対象者の健康状態がどのように変化するかを効果として測定して,それにかかる費用と比較するものである.一方,健康状態と費用の単位が異なるので,直接比較することが難しい.そこで,得られる健康状態の変化を金銭単位に置き換えて評価する方法を費用便益分析という.健康状態の変化を金銭単位で測定することを便益といい,同じ単位である費用と便益を直接比較できるため解釈が簡単である.あるイベントや公共事業などの経済効果とよばれるものは,この便益を示していることが多い.一方,健康状態を金銭単位に置き換えるのは容易ではないという問題もある.また,健康状態の変化を考慮しないで,介入前後の費用(投入額と獲得額)だけを比べる,つまり便益を考慮しないものを費用(比較)分析というので注意が必要である.
費用効果分析
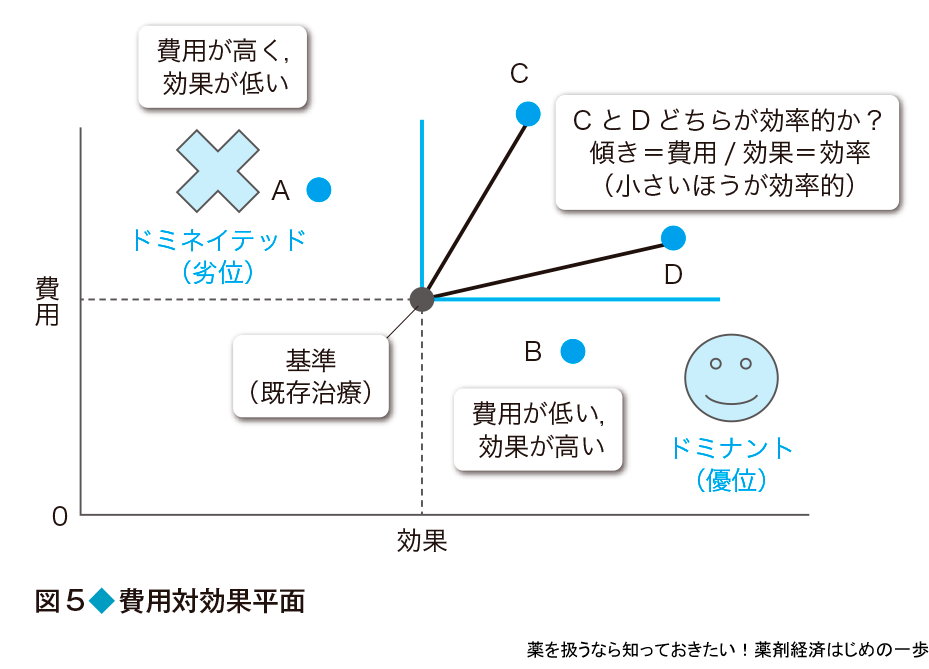
費用効果分析では,費用はお金(円),効果は生存期間(年)などと単位が異なるため,それを比較するには比(円/年)を計算して,1年間分の効果を得るために必要な金額を計算する(これを費用効果比という).また,それを図式化したものを費用対効果平面という(図5).縦軸を費用,横軸を効果とした場合,A(左上)では,ある基準(例えば既存治療)に比べると費用は高いが(+)効果は低い(-)ため,費用効果比はマイナスになるが,この場合,解釈が難しく,あまり意味がないので計算しなくてよい.実際Aのプログラムは,高かろう悪かろうで,明らかに費用対効果はよくない.これをドミネイテッド(劣位)な選択という.一方,B(右下)では,費用は低いが(-)効果は高い(+).これも同様にマイナスになるので,計算する意味はないが,費用対効果に優れることは明らかなのでドミナント(優位)な選択という.費用効果比の計算が必要なのは,CやDのプログラムのように費用も高いが(+)効果も高い(+)場合である.では,CとDのどちらの方が費用対効果のよいプログラムなのか? これを明らかにするために費用を効果で割った費用効果比を計算する.図5では縦軸の値を横軸の値で割るので傾きを計算することになる.この値が小さい方,つまりDのプログラムが費用対効果に優れる(効率的)と判断する.
4増分費用効果とは
増分費用効果の考え方
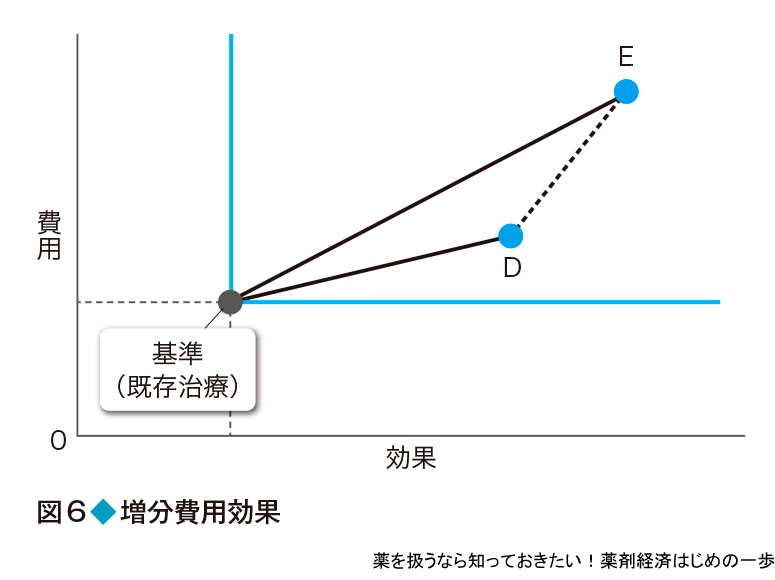
費用効果分析では,費用と効果を比べたときに傾きが最も小さいもの(プログラム)が費用対効果に優れると判断した.では,そのプログラムより,もう少し費用がかかるが,より高い効果が期待できるプログラムがあったらどうするか.例えば,基準(既存治療)からみた場合,基準→Eよりも基準→Dのプログラムの方が傾きは小さいので費用対効果がよいといえる(図6).しかし,Dに比べるとEはさらに高い効果が期待できる(効果の軸でより右にある).この場合,DからEに線を引いて,この傾きであらわすことのできる追加費用が受け入れ可能かを考える.これを増分費用効果比という.実際はEとDの費用の差(費用E-費用D)をEとDの効果の差(効果E-効果D)で割って計算する.新しい医薬品のように従来品に比べて,より付加価値の高いものが開発された場合,その価値に対していくら払うか(薬価の加算など)を考える場合は,この増分費用効果の考え方が使える.
増分費用効果の日常例
ただ,この考え方は特殊なものでなく,日常生活でも無意識に使っている場合が多い.例えば,新しいノートパソコンを購入する場合を考えよう.おそらく,メーカー,機種,スタイル,性能など,いろいろなことを考えながら,予算内で最も気に入った製品を選ぶであろう.購入を決めた後に,「メモリを増設できる」「ソフトウエアを選べる」「サポートサービスを追加できる」と提案された場合,その追加サービスの価格を安いと感じたら受け入れるだろうし,高いと感じたら断るだろう.新しい車のオプション,海外旅行のオプショナルツアー,みんな同じである.車は買う,海外旅行は行くと決めた後は,その価格はすでに受け入れているので,後は追加費用とその価値だけで判断しているはずだ.この考え方が増分費用効果の考え方である.追加される効果に対し,追加で必要となる費用がいくらになるかを計算し,その価格が受け入れ可能かで判断する.費用の差を効果の差で割り算することは,追加で獲得する効果1単位にいくら払うかを計算することである.この増分費用効果比のことを英語でIncremental Cost Effectiveness Ratioといい,その頭文字をつなげてICER(アイサー)とよばれることが多い.では,このICERがいくらであれば受け入れ可能なのか? その判断は後で説明する(基礎編4参照).
5投入と結果を比較する
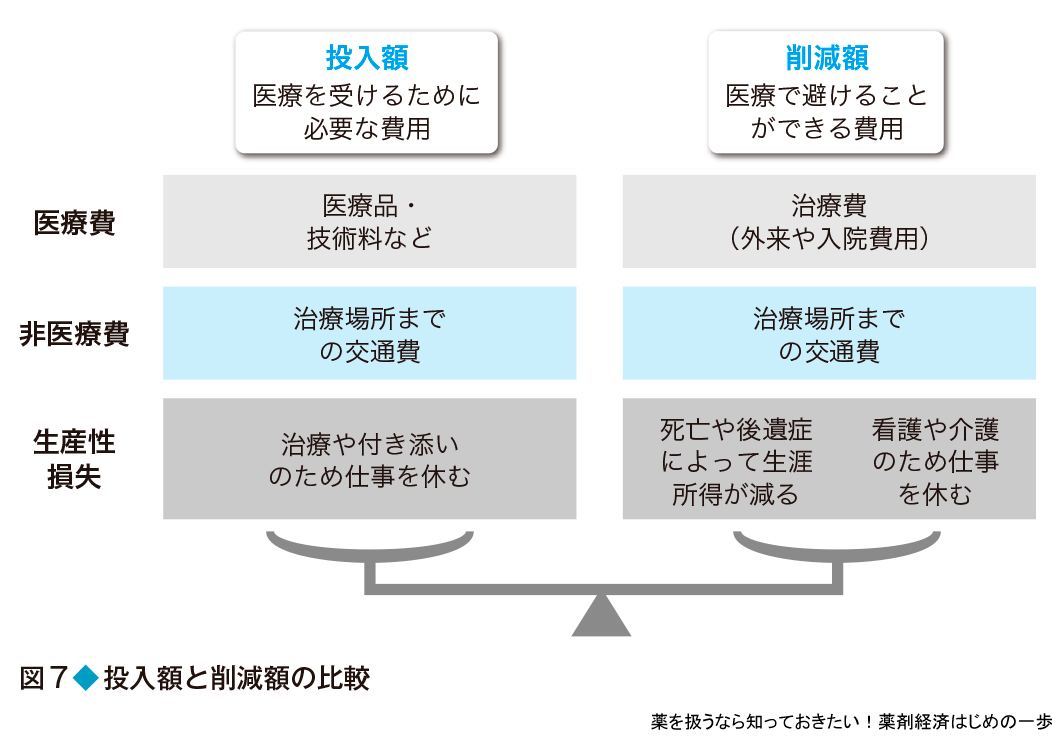
医療サービスを利用(提供)する場合,その医療サービスにかかる費用がある.例えば,医薬品などの代金が該当する.この費用を投入額とする.一方,その医療の結果,避けることができる費用もある.例えば,入院しなくてもよくなった,つまり入院費が削減できたともいえる.これを削減額とする.医療サービスに関係する具体的な費用については後で説明するが,ここでは,その投入額と削減額をどうやって比較するかを考える(図7).
費用比較分析の考え方
一般的に,2つの数字を比較する場合は,一方の値を他方の値で割り算する,つまり比を計算して,その値が1より大きいか小さいかで判断する.また別の方法として,一方から他方を引き算する,つまり差を計算して,その値がプラスかマイナスかで判断する.例えば,社会においてある医療サービスを行うためには投入額が100万円必要だとする.また,その結果として入院患者が減ることで200万円の削減額が見込まれる.その場合,比は100万円÷200万円で0.5,差は100万円-200万円でマイナス100万円と計算できる.いずれも投入額よりも削減額の方が大きいので,費用対効果はよさそうだと判断できる.この手法が前述の費用比較分析であり,不完全な分析である.
費用効果分析の考え方
実際には,この医療によって,使われる医療費のみが変わるだけでなく,患者のQOLや生存期間も影響を受ける.その場合,削減額に加え,患者の健康状態も結果として考慮する必要がある.ただし,前述したように費用の測定単位はお金(円)だが,健康の単位は時間(年)や患者数(人)などさまざまで,分子と分母の単位が異なるため差を計算することはできない.また,異なる単位同士でも比は計算できるが,その解釈が難しい.実際1年間長く生きることができるのに100万円必要といわれても,それが高いのか安いのか判断できないだろう.この手法は前述した費用効果分析であるが,費用対効果の判断には何らかの基準が必要となる(これについては基礎編4で説明する).
費用便益分析の考え方
一方,より簡単な方法は,生存期間(年)を金銭単位(円)に置き換える手法である.投入額(円)から獲得年(円)を引き,差を計算し,その値がマイナスであれば,結果の方が大きいので費用対効果がよいといえるし,プラスであれば費用対効果が悪いと判断できる.この手法が前述した費用便益分析である.前述したように,効果を金銭的に示すことができる分野で,一般的に使われるのは,解釈が単純だからである.一方,医療分野の場合,1年長く生きるための価値は500万円など,人命の価値を金銭単位で示すことが難しいため,限られた研究のみで使われている.
6分析の立場
経済評価の目的は立場で異なる
医療経済評価は,期待される費用や結果をどこまで含めて考えるかで,得られる費用対効果が大きく変わる.そこで分析をはじめる前に,誰の意志決定に役立つ分析を行うかを宣言して,費用と結果をどこまで考慮するかをあらかじめ決めておく必要がある.例えば,病院経営者であれば,新しい手術ロボットの導入を検討する際,その機器の価格,維持費,人件費,利用頻度,診療報酬など,そのサービスを提供するために病院が支払う費用とそれによって得られる利益を知りたいと思う.一方,その手術を受ける患者であれば,手術費用だけでなく,入院中に必要なお金,交通費,日常生活への影響など,いくら支払うのか知りたいと思う.このように立場によって気になる点が全く違うだろう.提供者と利用者という立場によって,考える「お金」が異なるため,経済評価の目的も異なる.
経済評価でよく用いられる分析の立場

このように経済評価は,誰のための分析かという分析の立場を明確にすることからはじめる(表3).例えば,患者や家族のために行う分析では,病気の治療のために自らのお財布から支払うお金が大切なので,病院や薬局で支払う自己負担金だけでなく,ドラッグストアで購入するもの,病院に通うための交通費,入院期間中の収入減,看病などにかかる費用などを考慮して分析する必要がある.一方,医療機関(医師)の立場であれば,患者に医療を提供するために必要な費用(医薬品,処置,入院,人件費など)が重要で,本来は保険償還されないものも含めて評価することが必要である.また,国や保険者の立場であれば,制度的にその医療サービスを提供するための財源(保険料,税金)や診療報酬(医科,調剤,薬価など)に関係する費用を考える.これらに加えて,介護報酬や公的補助でカバーされるものを含む場合もある.最後に,いろいろな立場で支払われる費用をすべて含む場合を,社会全体の立場という.もちろん考慮はするが,実際に把握できない場合もありうるので,立場と費用が完全に一致しない場合もあるが,どの立場で分析を行うのか明らかにすることが重要である.
なお,中央社会保険医療協議会(中医協)で提示された費用対効果評価の分析ガイドラインでは,公的医療の立場,公的医療・介護の立場,より広範な費用を考慮する立場の3つの立場に分けて,公的医療費,公的介護費,生産性損失のうち,どれを考慮すべきか示されている3).
7薬剤経済学にかかわる人たち
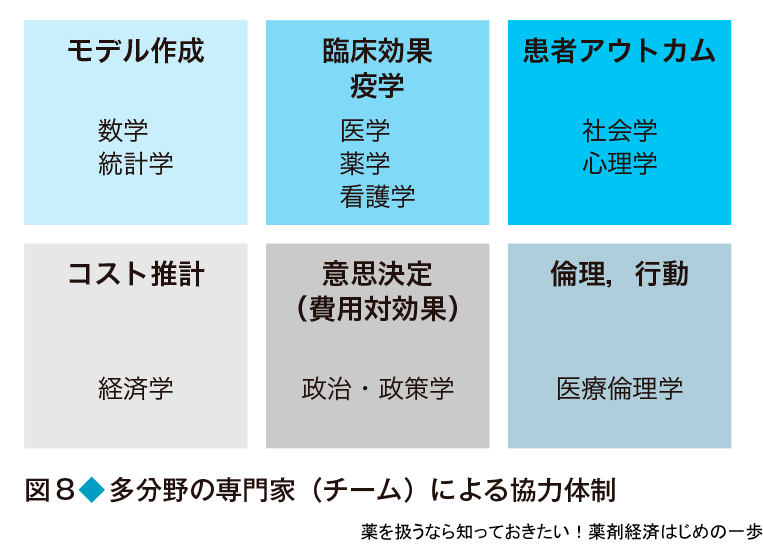
薬剤経済学の専門家は誰だろう? 「経済評価だから経済学の学者の仕事かな」「でも医療のことだから医師や薬剤師など医療提供者もかかわらないと困るな」と思うかもしれない.実は薬剤経済学の研究は,さまざまな分野の専門性をもつ研究者が,互いに協力しあって行っている.例えば,医薬品の有効性や安全性を評価するためには医師・薬剤師など,臨床現場で患者に医療を提供している専門家の意見が不可欠である.また,個々の患者だけでなく,患者集団の長期予後などを考えるためには疫学専門家も必要である.さらに,患者QOLや満足度の調査を行う社会学や心理学の専門家,費用推計や経済分析を行う経済学者,複数の情報源から得たデータを統合してモデル分析などを行う統計家や数学家,得られた費用対効果の結果をもとに医療政策などに反映させていく政治・政策学の専門家,医療へのアクセスや弱者を考慮する医療倫理の専門家など,実際は多分野の専門家がチームを組んで意思決定に役立つ費用対効果のデータを生み出しているのが現状だ(図8).この分野の研究に興味をもつ方は,新しい手法を学ぶだけでなく,自らの専門性をどう生かすかを考えることも重要である.
ちなみに私自身は,薬剤師の免許をもっており(一度も使ったことはないが),薬剤師教育に携わっている研究・教育者である.主に医療情報データベースを用いた費用推計や疫学研究が専門で,その分野の知識を生かして費用対効果研究に携わっている.薬剤経済学を学ぶために,米国の公衆衛生大学院に進学し,医療政策と疫学を専門分野として学位を取得した.教育・研究歴が異なる多くの人々が集まって協力し合っているのが,この分野の面白みでもある.
引用文献
- 平成28年度 国民医療費の概況(https://www.mhlw.go.jp/toukei/saikin/hw/k-iryohi/16/index.html),厚生労働省
- 「Methods for the Economic Evaluation of Health Care Programmes, 4th edition」(Michael F. Drummond,et al),Oxford University Press,2015
- 「中央社会保険医療協議会における費用対効果評価の分析ガイドライン 第2版」(https://c2h.niph.go.jp/tools/guideline/guideline_ja.pdf)〔政策科学総合研究事業(政策科学推進研究事業)「医療経済評価の政策応用に向けた評価手法およびデータの確立と評価体制の整備に関する研究」班(研究代表者: 福田 敬)〕,国立保健医療科学院保健医療経済評価研究センター(C2H),2019


