第5章 腎疾患別の⾝体所⾒・⾎液・尿検査と腎⽣検
2.急性尿細管間質性腎炎
寺下真帆
(日本赤十字社愛知医療センター名古屋第二病院移植外科)
Point
- 急性または亜急性の血清クレアチニン上昇では間質性腎炎を鑑別疾患にあげる
- 急性間質性腎炎(AIN)で古典的3 徴である発熱,皮疹,関節炎(または好酸球上昇)が揃うことは稀である
- 特異的と思われがちな好酸球尿であるが,実は感度・特異度ともに低い
- 病歴・薬剤歴,尿検査,画像検査からAINが疑われる場合,診断のゴールド・スタンダードである腎生検を検討する
1. 急性間質性腎炎とは
急性間質性腎炎(acute interstitial nephritis:AIN)は,病理学的に間質に浮腫および多核球・好酸球・リンパ球といった炎症細胞の浸潤がみられるものと定義される.また,多くは尿細管炎を伴うため,急性尿細管間質性腎炎(acute tubulointerstitial nephritis:ATIN)とも呼ばれる.つまり,「急性間質性腎炎」とは病理学的な診断名であり,原則的には腎生検をして診断する必要がある.腎生検は多くの情報を得ることができる一方で,侵襲を伴う行為である(腎生検については第5章6を参照).よって,本稿では,どのような患者にAIN を疑って腎生検を検討すべきなのか,つまりAIN を疑うべき症状や臨床所見・検査所見を中心に考えたい.
2. AIN を疑うべき状況
1AIN を疑うべき状況
AIN を疑うのは,急性または亜急性の血清クレアチニン(Cr)上昇をみたときである.「それだけ?」と思われたかもしれないが,Cr上昇以外に目立った症状は起こさないことが重要な点である.特に亜急性にCrが上昇する場合には,発症のタイミング(onset)がはっきりしないために見過ごされやすい.筋肉量が少ないなどの理由でCrがもともと低い場合も,多少上昇しても異常高値にならないため気づきにくい.また,Crが正常値付近の場合は,0.3 mg/dL といったわずかなCr上昇でも有意な所見である(第5章1参照).直近2~3回のCrだけでなく,過去データと比較して経時的に上昇していないか確認する癖をつけておくとよい.
2AIN の原因:最多は薬剤
AIN の原因を表1に示す.最も多いのは薬剤に対するhypersensitivity で,70 ~ 90 %を占める1).よって,内服薬(市販薬,漢方,サプリメントなどを含む)の種類や期間について,詳細な聴取が必要である.なかでも,抗菌薬,プロトンポンプ阻害薬(proton pump inhibitor:PPI),NSAIDs の頻度が高い.薬剤投与から腎機能悪化がみられるまでの期間は10日前後であるが,非常にばらつきが大きい.以前に投与歴があれば内服1日後でも発症しうる一方で,1年以上内服している薬剤が原因と考えられる場合もあるうえ,複数の薬剤を内服している場合には,どの薬剤が原因か特定が困難な場合もある.特に,高齢者では多数の薬剤を内服していることが珍しくなく,若年者に比べるとAIN のリスクが高い2).現実的には,何らかの薬剤(頻度が高いのは表1にあげた薬剤だが,究極的にはすべての薬剤がAIN をきたしうる)を投与されている患者が急性から亜急性の経過で血清クレアチニン値上昇をきたしたときには,AIN を疑う必要がある.

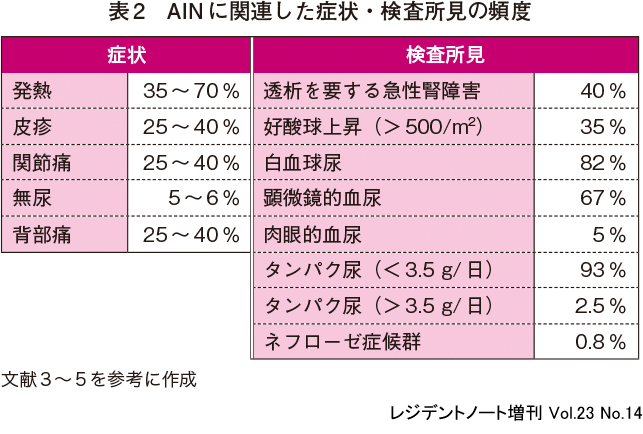
3AIN に関連した症状・検査所見の頻度
AIN に関連した症状・検査所見の頻度を表2に示すが,皮疹・関節痛・背部痛といった自覚症状はいずれも頻度が低い.また,発熱を含めたこれらの自覚症状はいずれも非特異的であり,特異度も高くはないことから,いずれか単独の所見のみで診断を確定できるとはいえないことがおわかりいただけると思う.発熱(low-grade fever),皮疹,関節炎(または好酸球上昇)が古典的3徴とされるが,AIN で実際にすべてが揃うことは10 ~ 15 %未満と稀である6).とはいえ,これらの情報は,急性腎障害をきたす鑑別疾患の膨大なリストから間質性腎炎を考えるきっかけになるという点で重要であり,Cr上昇をきたした患者では忘れずに病歴聴取・診察をしておきたい.
3. 検査
では,先述のようにAIN を疑ったら,どのような検査を追加すべきだろうか.Cr上昇をきたした患者を診たら,尿検査(尿定性,尿沈渣)と腎形態評価を行うのは鉄則であり,AIN でも同様である.
1尿検査
AIN における尿検査では,タンパク尿・白血球尿の頻度が高い(表2).
1)タンパク尿
AIN では糸球体・血管障害はみられないかごくわずかで,間質・尿細管障害が主体である.そのため,タンパク尿は尿細管由来であり〔NAG(N-acetyl glucosaminidase,N-acetyl- β-D-glucosaminidase:N- アセチルグルコサミニダーゼ),α1- ミクログロブリン,β2- ミクログロブリンなど,第4章2参照〕,その量は1 g/ 日程度である.尿タンパク量はCr比(g/gCr)でも代用可能だが,高齢者だと1 日のCr排泄量が少ない,急性腎障害の際にはそもそも1 日のCr排泄量が低下しているなどの問題があるため,解釈には注意を要する(タンパク尿については第4章7を参照).
2)白血球尿(膿尿)
ルーチンの検査では,尿定性検査のみ施行されている場合もある.その際は,尿定性検査に含まれる白血球エラスターゼ反応が,尿沈渣での白血球> 10/ μ L に対して感度が87.9 %,特異度が94.3 %と報告されており3),白血球尿の存在を示唆する有用な検査である.また,白血球エラスターゼ反応は尿pH やタンパク・内服中の薬剤などに影響を受けにくく,尿沈渣は細胞が変性・融解してしまうと検査できないため,当日中に尿沈渣が検査できないといった場合にも使いやすい.ただし,白血球尿の診断方法は尿沈渣がゴールド・スタンダードであるため,基本的には尿沈渣で白血球尿および白血球円柱を確認することが望ましい.通常,白血球尿は細菌尿を伴うため,細菌尿のない白血球尿(無菌性膿尿)をみたら,鑑別診断として間質性腎炎を考える.
白血球尿があれば,さらに尿中白血球のうち好酸球の割合を測定する.尿中好酸球の検査には,Hansel 染色が用いられる.Hansel 染色は特殊な染色ゆえ,検査技師にお願いしないといけない.また尿中白血球がない状態で検査する意義はない.尿中白血球のうち好酸球が1 %以上であれば,好酸球尿陽性とするのが一般的である.AIN 以外にも,膀胱炎・前立腺炎,糸球体疾患,腎前性腎不全などによっても好酸球尿が陽性となりうる.ある報告では,AIN に対する好酸球尿の感度は30.8 %,特異度は68.2 %であり7),好酸球尿の定義を尿中白血球のうち5 %以上にすると特異度は向上するものの感度はさらに低下する.報告によって感度・特異度にはばらつきがあり,昨今AIN の診断における好酸球尿の有用性については疑問視されており,好酸球尿の有無のみで診断を確定することは避ける.あくまで補助診断や追加の陽性所見としての使用にとどめるべきである8).
3)尿中バイオマーカー
健常者と比べると,AIN では,α1- ミクログロブリンやNAG,NGAL(neutrophil gelatinaseassociatedlipocalin:好中球ゼラチナーゼ関連リポカリン)などの尿細管障害を反映した尿中バイオマーカーが上昇している.
急性腎障害では,腎機能障害の発生から血清Cr値が上昇するまでにタイムラグがあることから,尿中バイオマーカーによる早期診断が期待されている.しかし,AIN は発症時期が予測できず,Crが上昇してはじめて認識されることから,Cr上昇前の尿中バイオマーカーの有用性については評価されていない.
急性腎障害をきたす他疾患との鑑別においても,エビデンスが乏しいもしくはIL-9(interleukin-9)やTNF- α(tumor necrosis factor- α:腫瘍壊死因子- α)といった一般的に測定できないマーカーであることから,現時点では日常診療レベルで測定可能でかつ有用な尿中バイオマーカーはない9).
4)その他
AIN による急性腎障害では,乏尿をきたしにくいとされているが,10 ~ 20 %で無尿,20 ~30 %程度で透析を要したという報告もあり4),固定概念にとらわれないようにすべきである.また,尿細管障害を反映して,腎性尿糖・アミノ酸尿・低尿酸血症・低リン血症などをきたしうる.
2画像検査
1)エコー検査・CT 検査
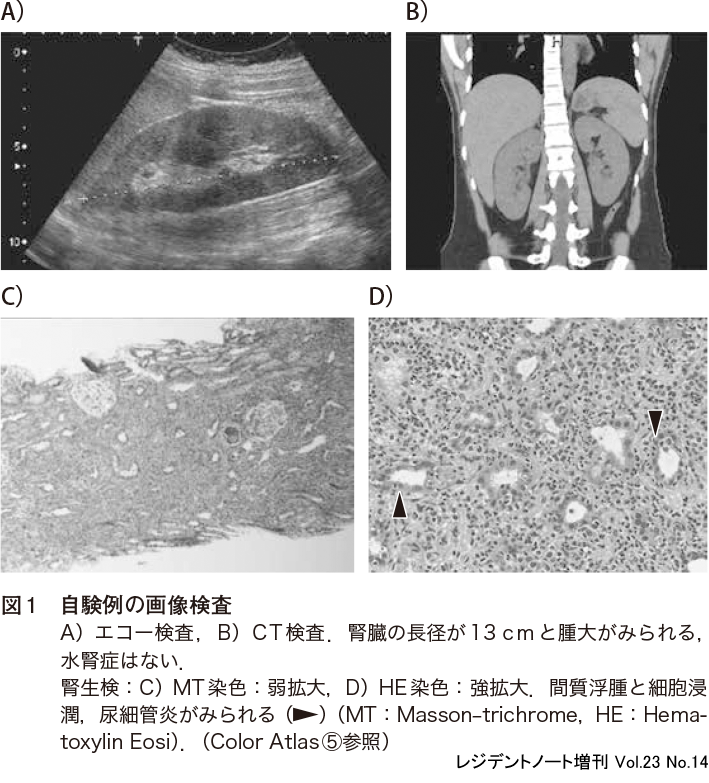
エコー検査やCT 検査では,間質の浮腫や細胞浸潤を反映して腎臓は腫大していることがある(図1)が,その頻度も5 %程度と決して多くない10).急性尿細管壊死や糸球体疾患など,他の原因による急性腎障害でも同様の所見がみられることから非特異的である.一方で,これらの画像検査は,腎後性腎不全を疑う水腎症や慢性腎不全による腎萎縮など,他の疾患を鑑別するためには有用である.
2)Ga67を用いたガリウムシンチグラフィ
Ga67を用いたガリウムシンチグラフィが撮影されることもあるが,腎盂腎炎や腎梗塞,急性尿細管壊死といったAIN 以外の炎症性疾患でも腎臓に集積がみられ,集積ありの定義によってその感度・特異度は異なる.全く集積がない場合には陰性的中率が100 %,肝臓よりも集積が強い場合には陽性的中率が100 %との報告があり,何らかの理由で腎生検が施行できない場合に限りガリウムシンチグラフィは有用と結論づけているが11),その適応や結果の解釈には注意を要する.
3薬剤誘発性リンパ球刺激試験(DLST)
DLST(drug-induced lymphocyte stimulation test:薬剤誘発性リンパ球刺激試験)は,原因薬剤に感作されたT 細胞が,抗原である薬剤を認識して増殖する際のDNA 合成増加を指標として測定する,in vitroの検査である.通常は薬疹の被疑薬同定に用いられているが,AIN の被疑薬同定においてもDLST が有用であったとの報告は散見される5).DLST 陽性であっても薬剤性AIN の証明にはならず,陰性であったとしても薬剤性AIN を否定するものではない.一方で,AINと診断された患者が多数の薬剤を内服していることは珍しくなく,どの薬剤を被疑薬として中止すべきか悩ましいことは多くある.疑わしい薬剤をすべて中止できればよいが,中止しづらい被疑薬がある場合や再投与の必要性が高い場合などにDLST を検討する.
4腎生検
AIN 診断のゴールド・スタンダードは腎生検である.薬剤性AIN では,完全に腎機能が回復するのは30 ~ 70 %であり,薬剤の投与期間が長いほど腎予後が悪い可能性があること,間質線維化が進行した症例では腎予後が悪いこと,より早期にステロイドを投与した群で腎予後がよいこと6)などを鑑みて,早期診断が望まれる.AIN の頻度は,腎生検症例すべてにおいては1 ~ 10 %程度だが,急性腎障害に対する腎生検のみに限るとその割合は6.5 %から35 %と上昇する5).AINは全例で急性腎障害をきたすとの報告もある6).
AIN は急性腎障害をきっかけに診断されるとも考えられるが,逆に急性腎障害を起こさない限り,腎生検をして診断されることがないともいえる.腎生検の禁忌や施行困難な理由がなければ,たとえ検査前確率(有病率)が非常に高いと推測されても,確定診断・予後予測のために腎生検を検討する.線維化が進行すると腎機能回復が難しくなるため,腎生検のタイミングを逃さないようにしたい.
引用文献
- Nast CC:Medication-induced interstitial nephritis in the 21st century. Adv Chronic Kidney Dis, 24:72-79,2017(PMID:28284382)
- Goicoechea M, et al:Increased prevalence of acute tubulointerstitial nephritis. Nephrol Dial Transplant,28:112-115, 2013(PMID:22759386)
- Kusumi RK, et al:Rapid detection of pyuria by leukocyte esterase activity. JAMA, 245:1653-1655, 1981(PMID:7206177)
- Muriithi AK, et al:Clinical characteristics, causes and outcomes of acute interstitial nephritis in the elderly. Kidney Int, 87:458-464, 2015(PMID:25185078)
- Raghavan R & Eknoyan G:Acute interstitial nephritis-a reappraisal and update. Clin Nephrol, 82:149-162,2014
- Praga M & González E:Acute interstitial nephritis. Kidney Int, 77:956-961, 2010(PMID:20336051)
- Muriithi AK, et al:Utility of urine eosinophils in the diagnosis of acute interstitial nephritis. Clin J Am Soc Nephrol, 8:1857-1862, 2013(PMID:24052222)
- Hamadah A, et al:Clinical pearls in hospital nephrology. J Community Hosp Intern Med Perspect, 11:327-333, 2021(PMID:34234901)
- Valenzuela LM, et al:New biomarkers in acute tubulointerstitial nephritis:a novel approach to a classic condition. Int J Mol Sci, 21:4690, 2020(PMID:32630151)
- Muriithi AK, et al:Biopsy-proven acute interstitial nephritis, 1993-2011:a case series. Am J Kidney Dis, 64:558-566, 2014(PMID:24927897)
- Moledina DG & Perazella MA:Drug-induced acute interstitial nephritis. Clin J Am Soc Nephrol, 12:2046-2049, 2017(PMID:28893923)

